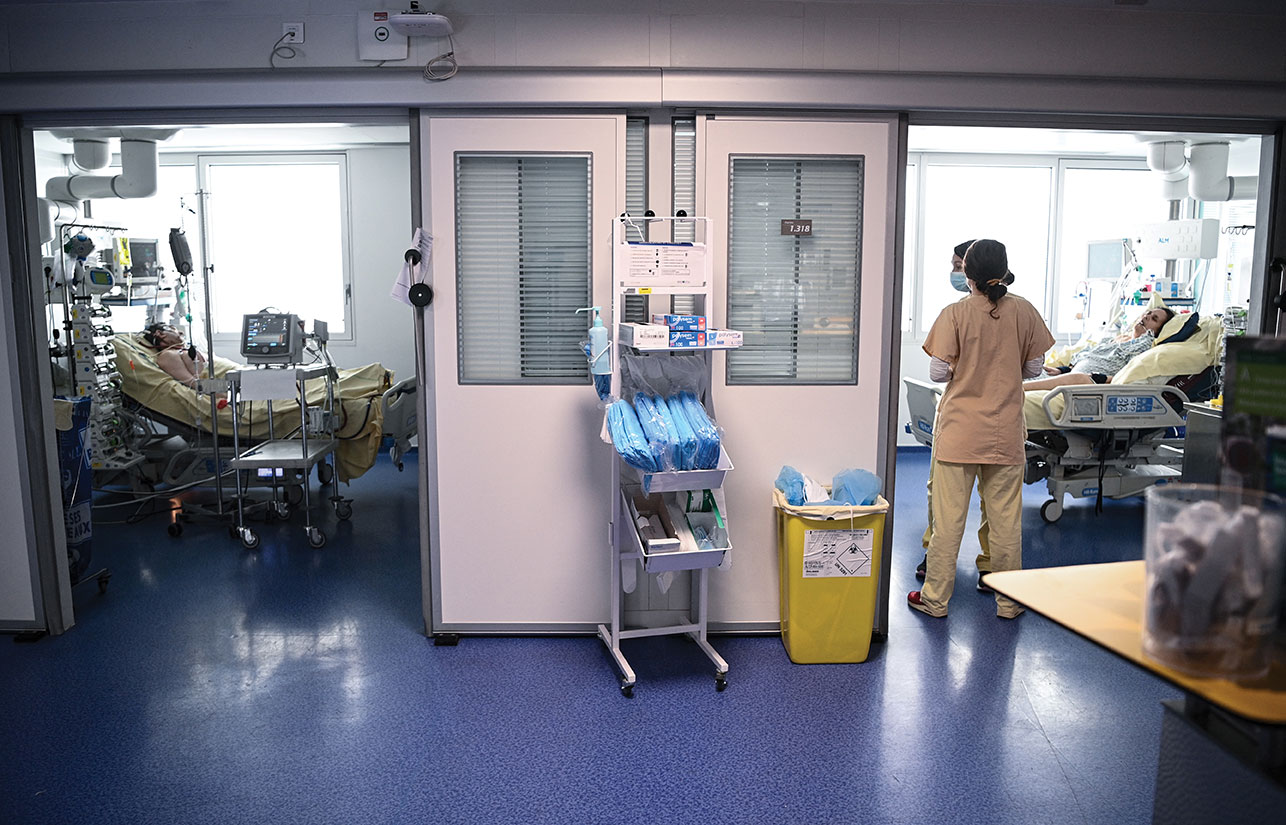
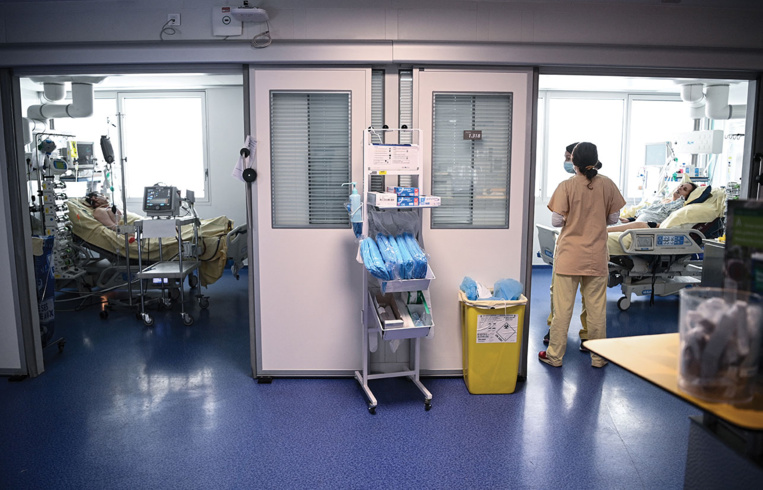
Paris, France | AFP | mardi 06/04/2021 - La troisième vague de Covid-19 n'en finit pas de monter en Île-de-France, où l'hôpital européen Georges-Pompidou (HEGP) puise dans ses ressources pour tenir la digue et anticiper un "scénario du pire" qui "peut arriver vite".
La vie d'un homme de 53 ans est suspendue à une membrane. Celle de l'appareil de circulation extracorporelle (ECMO) qui remplace à la fois son coeur et ses poumons, pour filtrer et oxygéner son sang. Quatre litres par minute, pompés dans l'aine et réinjectés par la jugulaire, avec un taux de survie d'à peine 10%.
"C'est un peu le soin de la dernière chance", explique le Pr Jean-Luc Diehl, chef du service de réanimation et de ses 20 lits, tous occupés ce lundi matin par des malades du Covid - à une exception près.
Comme ailleurs, beaucoup sont âgés ou en surpoids, mais "on a aussi un jeune homme de 30 ans sans comorbidité", preuve qu'il existe "d'autres facteurs" de risque.
Déconcertant, le coronavirus reste impitoyable: une fois placés sous respiration artificielle, "la mortalité des patients intubés-ventilés reste de 35 à 40%", comme depuis la première vague.
L'an dernier, la réa avait annexé les soins intensifs de cardiologie, le Pr Diehl s'était retrouvé à "gérer 40 lits, un truc que je n'aurais jamais pu croire possible", se souvient-il.
Aujourd'hui, il faut se préparer au "scénario du pire qui nous amènerait très au-dessus", jusqu'à 1.400 malades Covid rien que pour l'Assistance publique - Hôpitaux de Paris (AP-HP) contre 1.100 au pic du printemps 2020, indique son confrère Emmanuel Guerot, directeur médical de crise de l'HEGP.
Dans ce "plan maximal", l'établissement devrait monter à 135 lits de soins critiques. "On en est loin, mais on peut y arriver très vite", d'autant qu'il ne faut plus compter sur la soupape des évacuations sanitaires vers d'autres régions.
"Sur les rotules"
Deux patients ont certes été transférés à Bayonne hier, mais ces opérations restent exceptionnelles, car peu sont dans un état à la fois assez grave pour le justifier et suffisamment stable pour l'autoriser.
Et la plupart des familles sont réticentes. "S'il n'y avait plus de place dans la région, je pense qu'elles seraient plus réceptives. Mais pour le moment, ce n'est pas la guerre, donc je n'imaginerais pas qu'on le fasse sans leur accord", affirme le Pr Diehl.
Des sacrifices sont pourtant nécessaires: les blocs opératoires ont réduit la voilure de moitié, délaissant les hernies, varices ou prothèses de hanches, pour libérer des soignants appelés en renfort.
Comme Ophélie, 27 ans, infirmière en hépato-gastro-entérologie qui débute tout juste son "intégration" en réa. "C'est vraiment un autre monde", observe cette volontaire qui ne cache pas avoir eu "un peu peur" d'être confrontée à "l'urgence vitale et la détresse". Qu'à cela ne tienne, "on stresse un peu et on apprend sur le tas".
"On cumule les heures", aussi, lâche son collègue Jérémy, 27 ans lui aussi et infirmier en réanimation depuis deux ans. Suivant les vagues épidémiques, "il y a des périodes plus intenses que d'autres", et parfois "des journées où on finit sur les rotules". Fatigué ? "Oui, par moment", mais "je ne me sens pas dégouté", assure-t-il.
Son cadre de santé Romuald Lauverjat, 35 ans, qui gère une soixantaine de paramédicaux, sent cependant "beaucoup de lassitude dans l'équipe", accablée par "une charge de travail plus importante et en continu".
Ceux qui craquent s'absentent de plus en plus longtemps, avec "des arrêts maladie d'un mois" compensés tant bien que mal. Pour l'instant, le "plan blanc" empêche les soignants de quitter leurs postes, mais "beaucoup de départs se feront vers la province à la fin de cette troisième vague", prédit-il.
La vie d'un homme de 53 ans est suspendue à une membrane. Celle de l'appareil de circulation extracorporelle (ECMO) qui remplace à la fois son coeur et ses poumons, pour filtrer et oxygéner son sang. Quatre litres par minute, pompés dans l'aine et réinjectés par la jugulaire, avec un taux de survie d'à peine 10%.
"C'est un peu le soin de la dernière chance", explique le Pr Jean-Luc Diehl, chef du service de réanimation et de ses 20 lits, tous occupés ce lundi matin par des malades du Covid - à une exception près.
Comme ailleurs, beaucoup sont âgés ou en surpoids, mais "on a aussi un jeune homme de 30 ans sans comorbidité", preuve qu'il existe "d'autres facteurs" de risque.
Déconcertant, le coronavirus reste impitoyable: une fois placés sous respiration artificielle, "la mortalité des patients intubés-ventilés reste de 35 à 40%", comme depuis la première vague.
L'an dernier, la réa avait annexé les soins intensifs de cardiologie, le Pr Diehl s'était retrouvé à "gérer 40 lits, un truc que je n'aurais jamais pu croire possible", se souvient-il.
Aujourd'hui, il faut se préparer au "scénario du pire qui nous amènerait très au-dessus", jusqu'à 1.400 malades Covid rien que pour l'Assistance publique - Hôpitaux de Paris (AP-HP) contre 1.100 au pic du printemps 2020, indique son confrère Emmanuel Guerot, directeur médical de crise de l'HEGP.
Dans ce "plan maximal", l'établissement devrait monter à 135 lits de soins critiques. "On en est loin, mais on peut y arriver très vite", d'autant qu'il ne faut plus compter sur la soupape des évacuations sanitaires vers d'autres régions.
"Sur les rotules"
Deux patients ont certes été transférés à Bayonne hier, mais ces opérations restent exceptionnelles, car peu sont dans un état à la fois assez grave pour le justifier et suffisamment stable pour l'autoriser.
Et la plupart des familles sont réticentes. "S'il n'y avait plus de place dans la région, je pense qu'elles seraient plus réceptives. Mais pour le moment, ce n'est pas la guerre, donc je n'imaginerais pas qu'on le fasse sans leur accord", affirme le Pr Diehl.
Des sacrifices sont pourtant nécessaires: les blocs opératoires ont réduit la voilure de moitié, délaissant les hernies, varices ou prothèses de hanches, pour libérer des soignants appelés en renfort.
Comme Ophélie, 27 ans, infirmière en hépato-gastro-entérologie qui débute tout juste son "intégration" en réa. "C'est vraiment un autre monde", observe cette volontaire qui ne cache pas avoir eu "un peu peur" d'être confrontée à "l'urgence vitale et la détresse". Qu'à cela ne tienne, "on stresse un peu et on apprend sur le tas".
"On cumule les heures", aussi, lâche son collègue Jérémy, 27 ans lui aussi et infirmier en réanimation depuis deux ans. Suivant les vagues épidémiques, "il y a des périodes plus intenses que d'autres", et parfois "des journées où on finit sur les rotules". Fatigué ? "Oui, par moment", mais "je ne me sens pas dégouté", assure-t-il.
Son cadre de santé Romuald Lauverjat, 35 ans, qui gère une soixantaine de paramédicaux, sent cependant "beaucoup de lassitude dans l'équipe", accablée par "une charge de travail plus importante et en continu".
Ceux qui craquent s'absentent de plus en plus longtemps, avec "des arrêts maladie d'un mois" compensés tant bien que mal. Pour l'instant, le "plan blanc" empêche les soignants de quitter leurs postes, mais "beaucoup de départs se feront vers la province à la fin de cette troisième vague", prédit-il.